| SCHIZOPHRENIE ET TROUBLES DELIRANTS |
Le terme de schizophrénie, proposé par le psychiatre suisse Eugen BLEULER en 1911, signifie littéralement, selon son étymologie grecque, " esprit divisé ".
Si la schizophrénie est un trouble mental aux contours flous, on peut actuellement retenir que c'est une maladie mentale qui débute habituellement chez le sujet jeune, dont l'évolution est en fait encore imprévisible et fort variable selon les individus; Elle induit fréquemment un handicap relatif durable, bien que la sévérité de la maladie tende à diminuer avec l'âge.
A. SCHIZOPHRENIE : SYMPTOMATOLOGIE :
|
1) LES HALLUCINATIONS :
Ce sont des perceptions d'événements qui n'existent pas dans la réalité. Il peut arriver à chacun d'entre nous, notamment lorsque nous sommes fatigués, de nous demander si nous n'avons pas entendu un bruit, par exemple. Soit nous pensons que nous avons rêvé, soit nous cherchons des indices pour étayer ou infirmer notre croyance.
Ce qui différencie cette expérience des hallucinations, c'est que, dans ce dernier cas, les patients en proie à des hallucinations y croient sans critique
Les hallucinations peuvent intéresser l'ensemble des cinq sens : l'ouie, la vision, l'odorat, la gustation, la sensibilité cutanée et interne de l'organisme. Ces dernières peuvent alors donner la sensation que l'intérieur du corps est en train de se transformer.
l existe également de fréquentes distorsions perceptives de la réalité : les bruits sont comme amplifiés, les couleurs paraissent soit plus vives soit plus ternes, les odeurs plus prononcées, la perception de l'espace et du temps peut également se modifier.
Si les hallucinations et les illusions perceptives n'ont pas toujours un contenu désagréable ou un caractère inquiétant, elles peuvent dans certains cas devenir terrifiantes. |
Les hallucinations auditives sont celles que les patients expriment le plus. Il peut s'agir de conversations que le patient entend sans toujours pouvoir y répondre et dont le contenu peut être plus ou moins compréhensible; parfois il peut devenir terrifiant car ces voix critiquent, entre elles, le patient. Les voix peuvent commenter ses actes: " Tiens, il se lève, ", " Tiens, il est en train de manger ".
, Elles peuvent l'injurier directement: " Tu n'es qu'un lâche" " Tu n'es qu'une ordure" ou au contraire le complimenter. Enfin elles peuvent donner des ordres, auxquels le patient peut obéir: " lève-toi", prononcer des prophéties " Tu es le Messie" " Tu dois sauver l'humanité" etc.
Lorsque les voix ne sont pas trop menaçantes un dialogue peut s'établir entre le patient et ses voix qui s'intègrent petit à petit dans son univers mental. |
|
|
2) LES DELIRES :
Ce sont des idées, des convictions personnelles erronées.
Contrairement aux croyances habituelles, fussent-elles un peu particulières et bizarres, l'idée est délirante parce que le sujet est insensible à toute argumentation : on ne peut plus raisonner logiquement avec lui; même confronté à des preuves concrètes, il continue à la soutenir fermement.
Les idées délirantes peuvent être associées à des hallucinations; la conviction n'en est que plus importante.
On pense trop souvent que les idées délirantes ne correspondent qu'à des thèmes classiques de grandeur, de persécution, de religion, d'empoisonnement...
En fait les idées délirantes qui seraient typiques de la schizophrénie seraient les idées délirantes de référence, de contrôle, d'influence, se rapportant clairement à des mouvements corporels ou à des pensées, actions ou sensations spécifiques. Les sujets ont la conviction que leur environnement immédiat, qu'il s'agisse d'objets, de situations ou de personnes, acquiert une signification personnelle spéciale, souvent péjorative. Le sujet a un sentiment angoissant de perte de contrôle de son individualité : sentiments de possession, impression que l'on peut lire dans ses pensées, voire les entendre. Ces idées délirantes créent une perte des limites et un sentiment d'absence totale d'intimité.
Il n'existe pas toujours un thème bien défini, par exemple de persécution, mais un sentiment de malaise intense, de perte de la sensation de son individualité, de sa propre réalité. Le regard des autres, notamment, est vécu sur un mode très angoissant. L'intensité de ces idées, liée à la force de conviction qui y est associée, est source de grande difficulté dans la vie quotidienne et explique par exemple l'impossibilité de sortir dans la foule, de prendre les transports en commun. |
| Bien que les délires puissent être associés à des hallucinations, ils peuvent également résulter de l'interprétation inexacte de faits réels, observables par n'importe qui
" J'étais terrorisé, terré dans ma chambre, à l'écoute du moindre bruit. Qu'est ce que j'appréhendais si fort ? J'avais commis une faute et le moindre bruit de voiture, de sirène, des pas dans l'escalier signifiaient que la police était là. Elle venait m'arrêter "
Délire d'influence :
"C'était bizarre, lorsque je me promenais dans rue tout me paraissait particulier Pourquoi les feux verts étaient-ils verts ? Pourquoi y avait-il une horloge à cet endroit ? Je pensais que cela voulait dire quelque chose, que ce n'était pas un hasard et qu'il fallait que j'en découvre la signification, cela pouvait avoir une certaine importance pour moi. Je n'étais plus sûr de rien. Tout était confus. Perplexe, je sentais l'angoisse m'envahir. je me mis à courir sans véritable but, il fallait fuir... "
" J'étais dans le métro à une heure de grande affluence. Tout un coup j'ai la désagréable impression que tous les regards convergeaient vers moi. En même temps je ressentis comme des ondes. Ma pensée s'arrêta comme si elle était paralysée par ces regards. Que me veulent-ils ? Risquent-ils de découvrir tous mes secrets? C'était un peu comme si je me sentais nue, transparente, Cette situation devint vite intolérable. Il me fallait la fuir sinon j'allais disparaître. L'angoisse montait petit à petit. J'avais envie de crier mais je n'y arrivais pas. Je suis sortie dès la station suivante. J'étais haletante... Il fallait que je me persuade que ce n'était pas vrai,,, C'était difficil,e tout cela me paraissait pourtant si vrai ". |
|
|
3)LA DESORGANISATION DES PROCESSUS DE PENSEE :
Si les hallucinations et les délires sont parmi les symptômes les plus spectaculaires, la particularité de la maladie porte sur la désorganisation des processus de pensée et de la perception de sa propre identité. Elle participe à la désagréable et angoissante impression, qu'ont les patients, de ne plus maîtriser leur propre pensée, leurs propres sentiments.
La désorganisation de la pensée :
Les sujets peuvent avoir l'impression que leur pensée s'arrête, qu'elle est parasitée. Les troubles de la pensée des schizophrènes restent difficilement communicables et compréhensibles pour ceux qui n'en ont pas fait l'expérience ou qui ne connaissent pas bien la maladie.
Cette désorganisation des processus de pensée peut aboutir à un discours vague, illogique, parfois totalement incompréhensible, comme vide de communication. Les réponses peuvent être " à coté de la plaque ", le raisonnement est déconcertant, illogique. Les associations d'idées s'enchaînent de manière surprenante sans but. Le déroulement du cours de la pensée pourrait être comparé à un bateau ivre qui changerait de direction à tout moment, subirait l'influence des courants et perdrait constamment son cap.
Penser, planifier demande dès lors un gros effort d'attention. Si le problème à résoudre devient compliqué, trop abstrait, le patient rencontre des difficultés et est obligé de faire de grands efforts de concentration. Ceci explique en partie les difficultés que peuvent rencontrer certains patients à affronter des situations de la vie quotidienne ainsi que la fatigue, les troubles de l'attention dont ils souffrent fréquemment.
La désorganisation affective :
La désorganisation atteint également les sentiments au point que parfois le patient peut éprouver en même temps ou successivement deux émotions contradictoires, d'amour et de haine, de plaisir et de déplaisir.
Ces fluctuations émotionnelles parfois intenses s'expriment par des colères impulsives, notamment vis à vis des parents, alors que, dans le même temps, ils paraissent incapables de vivre sans eux.
Cette désorganisation affective conduit à des attitudes paradoxales, incompréhensibles qui peuvent induire chez les proches une souffrance morale, une culpabilité, un rejet. Il peut ainsi se créer un véritable cercle vicieux d'agressivité voire de violence intra familiale, favorisé par l'incompréhension de la maladie.
Ces troubles de l'affectivité ne sont pas des troubles du caractère : ils sont directement liés à la maladie. |
|
Illustration métaphorique de la notion de désorganisation
On peut prendre la métaphore de l'athlète de 1I0 mètres haie.
Nous avons tous vu des ralentis de ces courses et avons été impressionnés par le nombre de muscles mis en jeu et la coordination que le déroulement des mouvements requière. Ce résultat s'obtient au prix d'entraînements intensifs qui permettent d'acquérir l'ensemble des automatismes. Ainsi lors d'une compétition, le champion ne pense plus à l'ensemble des gestes élémentaires qu'il a à effectuer mais pense avant tout à la course, autrement dit, il pense qu'il court mais pas comment il court.
Quand nous marchons c'est un peu la même chose: nous pouvons penser que nous sommes en train de marcher mais nous ne pensons pas exactement comment l'on marche. Quand nous pensons c'est encore la même chose, nous pouvons penser que l'on pense mais nous ne nous posons -pas la question de savoir comment l'on pense.
Le schizophrène lui serait comme un marcheur qui serait obligé de penser à chacun des gestes qu'il est obligé de faire pour marcher d'autant qu'il serait obligé également de lutter en permanence contre des mouvements parasites et involontaires qui entraveraient sa marche.
Il faut qu'il pense comment il pense pour suivre une certaine logique et qu'il s'extrait des pensées parasites qui l'assaillent.
" Penser me devenait insupportable. J'avais plein d'idées qui me passaient par la tête, je n'arrivais plus à faire le tri; j'avais l'impression qu'une force prenait un malin plaisir à insérer des idées saugrenues dans mes propres pensées qui devenaient parasitées, C'était un peu comme un écran radar brouillé, plus aucun signal n'était repérable, significatif "
" C'était bizarre, de temps en temps j'avais comme des déclics, mes pensées s'emballaient. Il fallait que je fasse telle chose, je ne savais même pas pourquoi. C'était un peu comme si je visionnais un film dans lequel j'étais un acteur qui aurait été dirigé sans connaître le scénario ni voir le metteur en scène ". |
|
4) FORME CLINIQUE DE LA SCHIZOPRHENIE :
1. Schizophrénie paranoïde : C'est la forme de schizophrénie la plus fréquente : idées délirantes envahissantes et hallucinations prédominantes.
2. Schizophrénie désorganisée (hébéphrénie) : interruptions ou altération par interpolations du cours de la pensée, rendant le discours incohérent et hors de propos.
Schizophrénie catatonique : excitation, posture catatonique, flexibilité cireuse, négativisme, mutisme ou stupeur forme de schizophrénie plus rare on remarque surtout le trouble de comportement se manifestant par la stupeur.
3. Schizophrénie indifférenciée : On peut retenir cette catégorie quand la présence de symptômes psychotiques aigus, pourtant évidents, ne permet pas de classer le patient dans l'une ou l'autre des catégories précédentes.
4. Schizophrénie résiduelle : Il s'agit de la forme évolutive de la schizophrénie, celle que l'on observe après que les symptômes aigus se soient résorbés et une fois que les symptômes négatifs dominent. Il persiste alors un affect émoussé, un retrait social, une passivité, un comportement excentrique et une pensée illogique. Cependant, le délire et les hallucinations sont moins fréquents.
5) EVOLUTION :
Selon les conceptions prévalantes dans la première moitié de notre siècle, une évolution péjorative et déficitaire du tableau clinique constituait l'un des éléments essentiels permettant de porter le diagnostic de schizophrénie. ( Il est très probable que ces idées s'étaient enracinées dans l'observation sélective des patients les plus gravement atteints, qui à l'époque étaient pratiquement les seuls à rencontrer des psychiatres du fait de leur
internement).
En dépit de l'évolution progressive des idées, l'approche qui consiste à réserver le diagnostic de schizophrénie aux seuls cas d'évolution défavorable, s'est longtemps maintenue et infiltre toujours plus ou moins la pratique quotidienne de certains.
S'opposant à ces vues, les modèles actuels ont renoncé à définir une pathologie par son évolution, justifiées par la réalisation d'études longitudinales sur le devenir des sujets schizophrènes.
Trois études de grande envergure (500 patients avec une moyenne de suivi de prés de 40 ans) apportent des informations précieuses : Environ
20 à 25 % des patients sont " guéris ", et même la moitié d'entre eux si on inclut dans les " guérisons " les états résiduels compatibles avec une existence autonome (c'est-à-dire un logement personnel et un travail rémunéré).
Dans un quart des cas seulement, l'évolution aboutit à des formes chroniques et gravement invalidantes de la maladie.
Les études plus récentes évaluent, pour la plupart, le devenir des patients sur de plus courtes périodes (devenir à 5 ans). L'évolution est jugé satisfaisante chez 48% des patients (un épisode unique ou plusieurs épisodes avec retour à l'état normal) et mauvaise pour 45 % d'entre eux.
6) MODELE PSYCHOBIOLOGIQUE :
Les facteurs environnementaux qui ont une dimension "étiologique" sont tous des facteurs biologiques d'intervention précoce, antérieurs à la naissance.
A l'inverse, les facteurs psychosociaux se présentent davantage comme des " facteurs précipitants " d'une décompensation clinique annoncée et, ultérieurement, d'une accentuation du handicap morbide ou du nombre de rechutes, chez des sujets déjà malades.
Contrairement à ce que supposerait l'hypothèse d'une pathologie neurodégénérative survenant à l'âge adulte - le modèle de démence précoce de Kraepelin (1896) de nombreuses observations convergentes permettent de penser qu'une anomalie cérébrale corticale mineure et non évolutive se constitue probablement chez les schizophrènes dès le second trimestre de la vie intra-utérine (théorie virale en particulier avec naissance en décembre ; facteurs obstétricaux…).
|
|

|
Le terrain génétique prédispose à la maladie. Les gènes en cause conditionnent des perturbations biochimiques dont seul le niveau des neurotransmetteurs est actuellement connu.
Cette augmentation de l'activité dopaminergique, conditionne une organisation psychophysiologique particulière. : déficit de l'attention, déficit de l'encodage de l'information et hyper activation sensorielle.
Cette vulnérabilité déterminée à l'étage génétique, à l'étage biochimique et au niveau psychophysiologique interagit avec l'environnement psychosocial.
Toutes ces variables interagissant les unes avec les autres, il existe un point de saturation pour l'individu. On peut décrire ce stade de saturation, du point de vue cognitif, par
une surcharge de processus du traitement de l'information. Le.fonctionnement du cerveau est conçu comme un système de traitement de l'information: le cerveau trie et interprète les nombreuses informations qui lui parviennent. Du fait d'un déficit dans les filtres permettant de sélectionner les informations pertinentes ou non par rapport au contexte, les patients sont submergés par un afflux d'informations. Les opérations cognitives vont s'effectuer plus lentement, le patient ne peut plus résoudre tous les problèmes et les résultats comportementaux peuvent être surprenants.
Ainsi, par exemple le patient interpréter un sourire, par une association analogique dents/nourriture, comme un acte d'agression visant à le dévorer d'où risque d'acte agressif de défense… |
|
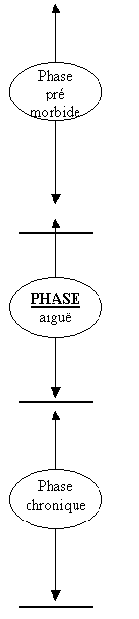
Le modèle psychobiologique comprend trois phases. Il est centré sur la notion d'une vulnérabilité pré morbide.
Au cours de la première phase, qui va de la conception au premier épisode psychotique aigu, différents facteurs biologiques, psychosociaux défavorables aboutissent à la constitution d'un terrain pré-morbide caractérisé par une vulnérabilité particulière, qui se traduit par des anomalies dans le traitement de l'information et donc une plus grande réactivité au stress.
La deuxième phase, d'émergence symptomatique, s'explique par l'influence de facteurs de stress supplémentaires, fréquents à l'adolescence. Cette interaction morbide joue un rôle fondamental dans le passage d'un système de vulnérabilité, par définition fonctionnel, à un état psychotique.
La troisième phase, d'évolution à long terme, est plus ouverte et variable, allant de la rémission complète (25 % des cas) à l'invalidité sévère (35 % des cas).
La qualité de l'évolution dépend plus des facteurs psychosociaux (possibilités thérapeutiques, réadaptation sociale) que de facteurs biologiques. Parmi les facteurs pronostiques déterminants on souligne les attentes de la famille, des professionnels et du patient lui-même.
Ainsi, ce n'est pas la schizophrénie qui est un trouble chronique mais la vulnérabilité à produire des épisodes
psychotiques. Cette vulnérabilité se traduit par des altérations cognitives (filtre) et une capacité réduite d'élaborer des informations complexes d'ordre cognitif ou émotionnel.
C'est une conception radicalement différente puisque qu'en agissant vite sur les symptômes psychotiques aigus par chimiothérapie ( neuroleptique) et TCC on peut espérer guérir ! Malheureusement, le délai moyen entre l'apparition des signes prodromiques et des signes psychotiques est très long (113 semaines). Le délai moyen entre l'apparition des signes psychotiques et l'accès aux soins est également long (56 semaines).
B. TROUBLE PSYCHOTIQUE BREF (Bouffée délirante aiguë) :
Survenue brutale d'un symptôme psychotique: idées délirantes, hallucinations, discours désorganisé (p. ex. coq à l'âne fréquent ou incohérence) ou comportement grossièrement désorganisé. L'épisode dure moins d'un mois avec finalement un retour complet au niveau de fonctionnement pré-morbide. La perturbation n'est pas due aux effets physiologiques directs d'une substance (p. ex. un hallucinogène).
Peu d'étude sur la prévalence. Semble avoir une fréquence faible.
C. TROUBLE DELIRANT PERSISTANT (Délire paranoïaque) :
Trouble caractérisé par la survenue d'une idée délirante unique ou d'un ensemble d'idées délirantes apparentées, habituellement persistantes, durant parfois toute la vie.
Le contenu des idées délirantes est très variable. JI s'agit habituellement d'idées délirantes de persécution, hypocondriaques ou de grandeur, mais il peut s'agir également d'idées de revendication ou de jalousie. Dans les cas typiques, le trouble délirant ne comporte pas d'autres manifestations psychopathologiques. Il peut toutefois s'accompagner de symptômes dépressifs intermittents, et, dans certains cas, d'hallucinations olfactives, mais au second plan. Le trouble survient habituellement à l'âge moyen de la vie. Les affects, le discours et le comportement sont normaux, tant qu'il ne s'agit pas d'actions et d'attitudes directement en rapport le système délirant.
Manque d'étude sur la prévalence ; le risque morbide est estimé à 0,05%.
INTERVENTIONS INFIRMIERES AUPRES DES PERSONNES PRESENTANT UNE SCHIZOPHRENIE
-
Démontrer de la patience pour établir une relation d'aide et accompagner ce patient comme personne de référence. Savoir que les progrès sont lents, établir des objectifs de plan de soins réalistes (pas plus de 2 à 3 objectifs à la fois).
-
Etablir une relation de confiance en expliquant clairement les rôles et les attentes. Il a besoin de stabilité et de sécurité. Il est préférable de faire de courtes rencontres au début pour l'apprivoiser.
-
Respecter une distance physique et affective ( ne pas le toucher sans l'avertir, préserver son espace vital). Il se sent souvent menacé ou attaqué.
-
En phase aiguë, atténuer son anxiété (chimiothérapie) et veiller à sa sécurité, répondre à ses besoins
physiques.
-
L'aider à maîtriser ses comportements inacceptables en imposant des limites et en proposant d'autres alternatives.
-
Lui apprendre les habiletés de vie (hygiène, budget, alimentation, etc.) selon ses capacités pour éviter la dépendance et le responsabiliser pour le retour en société.
-
L'amener graduellement à participer aux activités de groupe, commencer par des jeux ou activités en petits groupes. Le but est d'éviter le retrait social et de le maintenir dans la réalité.
-
Comprendre sa souffrance, sa peur. Il vit des sentiments étranges, il peut avoir des hallucinations et des idées délirantes. Lui souligner ce qui est réel et ce qui ne l'est pas, reconnaître ce qui se passe par des réponses honnêtes.
-
L'aider à maintenir son potentiel intellectuel pour éviter la régression. Exemple : le renforcer à s'inscrire à un programme de scolarisation ou à des activités d'apprentissage dans la communauté ou au travail.
-
L'encourager à prendre son traitement régulièrement pour éviter les rechutes et à reconnaître les signaux d'alarme, exemple : sommeil perturbé, hallucinations qui reviennent, idées bizarres.
Bibliographie :
-
La schizophrénie, recherches
actuelles et perspectives, J. Dalery, T.d'Amato, Édition MASSON. 1999.
-
La schizophrénie, la comprendre pour
mieux la vivre, Antoine LESUR, Laboratoire LUNDBBECK.
-
La schizophrénie, P. Lalonde, Édition
GAËTAN MORIN. 1995.

